EL CASO
Una mujer de 52 años se presentó en nuestra clínica de familia para un examen de mujer sana. Las únicas quejas que tenía eran fatiga, que atribuía a una jornada de trabajo que comenzaba a las 4 de la mañana, y sofocos. No presentaba fiebre, pérdida de peso, dolor abdominal, uso de medicamentos ni viajes recientes al extranjero. Tenía antecedentes de hiperlipidemia y de extirpación quirúrgica de un melanoma cutáneo a la edad de 12 años.
Sus signos vitales y su examen físico eran normales con la excepción de 3 ganglios linfáticos inguinales izquierdos agrandados y aproximadamente 5 ganglios linfáticos inguinales derechos agrandados. Los ganglios se movían libremente y no estaban sensibles. No se encontró ninguna linfadenopatía o esplenomegalia adicional.
EL DIAGNÓSTICO
El estudio de la paciente incluyó una citología, un hemograma completo, un panel metabólico completo y una ecografía pélvica e inguinal. Todas las pruebas fueron normales, excepto la ecografía, que reveló 3 ganglios linfáticos inguinales izquierdos sólidos de 1,2 a 1,6 cm y 6 ganglios linfáticos inguinales derechos sólidos de 1,1 a 1,8 cm. Una tomografía computarizada (TC) abdominal y pélvica con contraste identificó adenopatías mesentéricas, inguinales, retrocrurales y retroperitoneales no específicas. Una biopsia abierta del ganglio linfático inguinal más grande reveló un linfoma folicular, una forma de linfoma no Hodgkin. (El linfoma de Hodgkin y el linfoma no Hodgkin (LNH) son causas poco frecuentes de linfadenopatía inguinal.1)
Consultamos a Oncología y nos recomendaron una tomografía por emisión de positrones (PET)/tomografía computarizada, que mostró una linfadenopatía generalizada. Una biopsia de médula ósea confirmó un linfoma folicular de grado II, estadio III de Ann Arbor.
DISCUSIÓN
La linfadenopatía generalizada implica el aumento de tamaño de los ganglios linfáticos en más de una región del cuerpo. Los ganglios linfáticos > de 1 cm en adultos se consideran anormales y el diagnóstico diferencial es amplio (TABLA2-5). La edad del paciente es un factor importante en la evaluación de la linfadenopatía periférica.2-5 Los resultados de un estudio de 628 pacientes a los que se les realizó una biopsia ganglionar por linfadenopatía periférica revelaron que aproximadamente el 80% de los ganglios en pacientes menores de 30 años no eran cancerosos y probablemente tenían una causa infecciosa.3 Sin embargo, entre los pacientes mayores de 50 años, sólo el 40% eran no cancerosos.3
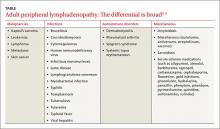
El aumento de los ganglios puede palparse en la cabeza, el cuello, la axila, la zona inguinal y la poplítea. Los ganglios linfáticos inguinales de hasta 2 cm de tamaño pueden ser palpables en pacientes sanos que pasan tiempo descalzos al aire libre, tienen traumatismos o infecciones crónicas en las piernas o padecen infecciones de transmisión sexual.6 Sin embargo, cualquier ganglio linfático > de 1 cm en adultos debe considerarse anormal.2-5
El método de diagnóstico depende del riesgo de malignidad
El diagnóstico definitivo en pacientes con ganglios linfáticos >1 cm puede realizarse mediante una biopsia de ganglio linfático a cielo abierto (el estándar de oro) o una aspiración con aguja fina (AAF); sin embargo, estos procedimientos rara vez son necesarios si el riesgo de malignidad es bajo.
Los datos sobre la prevalencia de la linfadenopatía periférica maligna son limitados.4 Fijten et al informaron de que entre 2556 pacientes que se presentaron en una clínica de medicina de familia con una linfadenopatía inexplicable, la prevalencia de malignidad fue tan baja como el 1,1%.7 Sin embargo, la prevalencia de ganglios linfáticos malignos entre los pacientes remitidos a un centro quirúrgico para la realización de una biopsia por parte de los médicos de atención primaria fue aproximadamente del 40% al 60%.3 Esto pone de manifiesto la importancia de una anamnesis exhaustiva, un examen físico y la derivación cuando sea apropiado para aumentar el rendimiento de las biopsias diagnósticas.
Se sugiere un bajo riesgo de malignidad cuando la linfadenopatía está presente durante menos de 2 semanas o persiste durante más de un año sin aumento de tamaño.2 Las causas benignas, como las infecciones de transmisión sexual, el virus de Epstein-Barr o los medicamentos, deben tratarse adecuadamente. Si no se identifica ninguna causa, se recomienda 4 semanas de observación antes de la biopsia.2,4,5,8 En el caso de masas grandes y preocupantes, se debe considerar la posibilidad de realizar una TC, una PET y una biopsia de forma precoz. No hay evidencia que apoye el uso de antibióticos empíricos para causas desconocidas.2,5
Se sugiere un alto riesgo de malignidad en los pacientes que tienen ≥50 años, presentan síntomas constitucionales, tienen linfadenopatía >1 cm en >2 regiones del cuerpo, antecedentes de cáncer o tienen ganglios que aumentan de tamaño rápidamente, son firmes, fijos o indoloros.2,3,5,7,9 La linfadenopatía supraclavicular tiene el mayor riesgo de malignidad, especialmente en pacientes ≥40 años.7 El aumento de tamaño de los ganglios linfáticos ilíacos, poplíteos, epitrocleares y umbilicales nunca es normal.2,4,5,7,10 Se debe considerar la posibilidad de realizar una biopsia de forma temprana en estos pacientes.2-4,7 La biopsia por aspiración con aguja fina o con aguja gruesa es aceptable para un diagnóstico inicial, pero los resultados negativos pueden requerir una biopsia abierta.1,5,8 Antes de la biopsia, se recomienda la obtención de imágenes con ecografía.1,2,8,11
A nuestra paciente se le ofreció rituximab solo o rituximab además de ciclofosfamida, hidroxidoxorrubicina, vincristina y prednisona (R-CHOP). La paciente eligió el rituximab solo, lo que supuso una reducción del 30% del tamaño de su enfermedad intraabdominal. En este punto, la paciente y su oncólogo optaron por suspender el tratamiento y vigilarla clínicamente.
Tres meses después, la paciente volvió a nuestra clínica de familia quejándose de goteo postnasal, dolor de garganta y plenitud en el cuello que había tenido durante un mes y que no respondían a los remedios de venta libre ni a los antibióticos. Un examen supervisado por un estudiante de medicina osteopática reveló un agrandamiento de la amígdala derecha (grado 3+) con mínimo eritema y sin exudados. Un TAC de cuello confirmó el aumento de tamaño de la amígdala derecha. El paciente fue derivado a Otorrinolaringología, y el cirujano realizó una amigdalectomía que demostró la progresión de la enfermedad a linfoma folicular de grado IIIa. Dados los nuevos hallazgos, Oncología recomendó R-CHOP y el paciente estuvo de acuerdo.