
L’humanité tente de soulager les maux de tête depuis l’Antiquité. Toutefois, ce n’est que bien avant le siècle dernier que sa physiologie a été découverte et que des traitements spécifiques ont pu être appliqués. Cet article passe en revue la pharmacothérapie de la migraine, en abordant à la fois le traitement symptomatique et préventif.
La migraine est une céphalée primaire fréquente et invalidante, caractérisée par des crises de céphalées récurrentes associées à une combinaison variable de symptômes neurologiques, affectifs, autonomes et gastro-intestinaux. Sa prévalence est estimée à 15 % chez les femmes et 6 % chez les hommes ; elle est typiquement familiale et apparaît généralement chez les jeunes entre la deuxième et la troisième décennie de vie, et est peu fréquente après 50 ans. Elle est trois fois plus fréquente chez les femmes que chez les hommes, bien qu’avant la puberté, il n’y ait pas de différences entre les sexes.
L’évolution chronique de cette maladie lui confère la qualification de bénigne, comprise comme un critère d’espérance de vie. Cependant, bien qu’elle soit considérée comme une maladie à faible morbidité et mortalité, elle est l’une des pathologies ayant le plus grand impact sur la détérioration de la qualité de vie.
L’International Headache Society distingue deux formes cliniques :
– La migraine commune ou migraine sans aura, qui survient chez 75% des patients.
– La migraine classique ou migraine avec aura, qui touche 15% des patients.
Les deux formes peuvent coexister chez certains patients.
Avec une durée allant de 4 à 72 heures, la migraine commune se caractérise par une douleur modérée à sévère, typiquement hémicrânienne et pulsatile, accompagnée de manifestations végétatives (nausées et vomissements) et de troubles de l’humeur. Elle est généralement aggravée par des activités physiques de routine comme la montée des escaliers ou la marche.
Si, en plus du tableau qui vient d’être décrit, des symptômes neurologiques focaux apparaissent, il s’agit d’une migraine avec aura. L’aura doit répondre à au moins trois des caractéristiques suivantes :
– Un ou plusieurs symptômes entièrement réversibles indiquant un dysfonctionnement cortical cérébral focal, un dysfonctionnement du tronc cérébral, ou les deux.
– Au moins un symptôme d’aura se développe progressivement sur plus de quatre minutes, ou deux symptômes ou plus apparaissent successivement.
– Aucun symptôme d’aura ne dépasse 60 min.
Des céphalées suivent l’aura avec un intervalle libre de moins d’une heure. Les symptômes les plus fréquents de l’aura sont une vision floue, des scotomes scintillants et une perte de vision dans une partie du champ visuel.
La forme la plus fréquente est la migraine sans aura, qui constitue 80% des types de migraine.
Etiopathogénie
En ce qui concerne l’étiopathogénie de la migraine, son étiologie est polygénique et multifactorielle, et il n’existe pas de base génétique définie, sauf pour la migraine hémiplégique familiale. Il est actuellement admis qu’il existe un dysfonctionnement neuronal primaire qui entraînerait différents changements intra et extracrâniens justifiant les phases qui se déroulent dans une migraine : prodrome, aura et céphalée proprement dite. En bref, on pense que la migraine repose sur une prédisposition génétique, sur laquelle il existe un déséquilibre entre excitation et inhibition à différents niveaux du système nerveux, des facteurs génétiques et environnementaux intervenant (fig. 1).

Fig. 1. Etiopathogénie de la migraine
Approximativement 70% des patients reconnaissent un élément déclencheur de leur crise, mettant en avant le stress émotionnel, la perturbation du rythme circadien (le sommeil, par défaut et par excès ; changement d’horaire dû à un voyage), facteurs hormonaux (menstruations, ménopause), jeûne prolongé, alcool, tabac, alimentation (cacao, fromage, agrumes, tomates, noix, saucisses, glaces, aspartame), stimulation sensorielle intense, effort physique et médicaments (contraceptifs, nitrates, thyroxine, hydralazine et amitriptyline).
Les principales complications sont la migraine chronique, une entité difficile à traiter et très répandue, la migraine à statut, l’infarctus migraineux, l’aura persistante sans infarctus et les crises de coma déclenchées par la migraine. Les efforts des professionnels de santé doivent viser à éviter ces complications grâce à des traitements symptomatiques et préventifs efficaces.
Enfin, l’impact fondamental de la migraine affecte la qualité de vie du patient. La limitation de la capacité fonctionnelle qui survient pendant la crise a des répercussions tant sur les aspects biologiques (douleur, nausées, etc.) que psychologiques (anxiété, dépression) et a un impact tant sur les aspects sociaux (famille, loisirs, etc.) que sur le travail (diminution des performances, arrêt de travail). Cet aspect est clé dans l’évolution de la migraine, car il peut conduire le patient à une consommation excessive d’antalgiques et dégrader la migraine en un mal de tête chronique et continu.
Traitement de la migraine
« Il y a des douleurs qui tuent ; mais il y en a de plus cruelles, celles qui laissent la vie sans jamais nous permettre d’en jouir » (Antonie L. Apollinarie Fée, 1789-1874. pharmacien et naturaliste français).
Brève revue historique
De tout temps, l’homme a tenté de soulager la souffrance, et plus particulièrement la douleur. Concrètement, pour la migraine, depuis l’époque pré-scientifique où l’on invoquait les dieux ou pratiquait des trépanations pour que « les mauvais esprits quittent la tête », jusqu’à nos jours, de multiples remèdes ont été essayés. Par exemple, le code d’Hammourabi incluait déjà les premiers traitements pratiqués par les Égyptiens. Au Moyen Âge, on appliquait des emplâtres à l’opium et à l’alcool sur la tête du patient et, selon l’Index Ac Status Causarum, il fallait invoquer certains saints pour améliorer les maux de tête : Sainte Bibiana, Saint Gereón, Saint Kea et Saint Esteban. Actuellement organisé dans la municipalité galicienne de Meis le pèlerinage « das cabezas » en l’honneur de Notre-Dame d’Armenteria, sous l’invocation de laquelle est demandée la guérison et la prévention des « maux de tête ».
Au début du XXe siècle a commencé à utiliser l’ergotamine et l’acide acétylsalicylique. Aujourd’hui, des traitements plus spécifiques sont disponibles, représentés par le groupe de ce que l’on appelle les triptans ; dans certains cas, on peut avoir recours à la psychothérapie, qui est utile dans certaines céphalées.
Le but du traitement aigu d’une crise de migraine est de stopper ou d’inverser la progression de la céphalée une fois qu’elle a commencé
Principes généraux
La première étape d’un traitement réussi des migraines est une bonne relation médecin-patient. D’autre part, une condition importante pour obtenir une bonne coopération des patients migraineux est qu’ils aient une connaissance de base de l’étiopathogénie et du mécanisme d’action de leur propre maladie. Afin de consolider la relation thérapeutique, il faut fixer un objectif de traitement réaliste, basé sur le contrôle global de la maladie et pas seulement sur le simple fait de soulager la crise aiguë.
Il faut expliquer au patient que, comme il n’existe pas de traitement curatif, l’objectif est de réduire la fréquence des crises, leur durée et l’intensité des symptômes, en générant le moins d’effets indésirables possible. Pour ce faire, des thérapies pharmacologiques et non pharmacologiques sont disponibles. Parmi ces derniers, il est essentiel d’identifier les facteurs précipitants mentionnés ci-dessus, afin de les éviter dans la mesure du possible.
Pharmacothérapie des migraines
Directives générales
La pharmacothérapie utilisée dans les migraines peut être aiguë (abortive des crises) ou préventive (prophylactique). L’objectif du traitement aigu d’une crise de migraine est d’arrêter ou d’inverser la progression de la céphalée une fois qu’elle a commencé. En revanche, le traitement préventif vise à prévenir l’apparition des crises et à en réduire l’intensité en cas d’apparition de celles-ci.
Le plus souvent, une fois l’état aigu maîtrisé, le traitement préventif n’est pas nécessaire, de sorte que le premier objectif du traitement de la migraine sera d’optimiser le traitement abortif.
Des facteurs tels que l’intensité, la fréquence, les symptômes accompagnant la céphalée, l’altération de la qualité de vie et l’impact social sont quelques-uns des déterminants qui vont conditionner le traitement abortif requis par le patient. L’efficacité et le profil de toxicité varient d’un patient à l’autre, il est donc essentiel d’individualiser le traitement. Ce dernier point conditionne également la thérapie préventive.
Traitement des crises de migraine aiguës (thérapie abortive)
Le choix du médicament (tableau 1) dépendra de la fréquence, de l’intensité et de la durée de la crise, ainsi que des symptômes associés et des préférences du patient (en fonction de sa réponse aux thérapies précédentes, de son degré d’invalidité, etc.) Dans tous les cas, une administration précoce est recommandée, car une fois la crise migraineuse commencée, la motilité gastrique diminue et l’efficacité des préparations orales est réduite.

En revanche, les traitements spécifiques des crises de migraine (triptans ou ergotamine) ne sont pas utiles dans les céphalées de tension. Ce point est d’une grande importance, car très souvent les patients souffrent des deux types de céphalées primaires (migraines et céphalées de tension) et il faut savoir quand utiliser chaque type de médicament en fonction du type de céphalée. Ne pas le faire peut entraîner une surconsommation d’analgésiques, conduisant à des céphalées quotidiennes dites chroniques.
Pour que le traitement soit réellement efficace, il doit être optimisé, ce qui implique l’utilisation de doses appropriées, correspondant aux doses de départ mentionnées dans le tableau 1. L’utilisation de doses inadéquates de médicaments non spécifiques entraîne de mauvais résultats.
Il est également essentiel d’établir un traitement précoce, applicable à tous les patients migraineux. Il faut convaincre le patient de commencer le traitement dès l’apparition des premiers symptômes de la crise migraineuse, car en général, la plupart des crises commencent par un léger mal de tête qui évolue vers une intensité modérée à sévère en quelques heures, et il est donc logique de traiter l’affection lorsque son intensité est légère, car au fur et à mesure que la douleur augmente, d’autres phénomènes d’accompagnement peuvent apparaître, comme des nausées ou des vomissements, voire une gastroparésie, qui entrave évidemment l’absorption de l’analgésique. Dans le même temps, un traitement précoce des maux de tête entraîne moins de risques de récidive, moins de besoin de recourir à plusieurs médicaments en une seule crise, moins d’invalidité et moins d’effets secondaires.
Une autre question extrêmement importante est d’éviter l’abus d’analgésiques, qui, comme nous l’avons déjà mentionné, peut conduire à des maux de tête quotidiens chroniques. À cet égard, le médicament présentant le plus grand potentiel d’abus est la caféine, qui est très souvent à l’origine d’abus de céphalées analgésiques. En outre, il est fréquent que les patients qui ingèrent de fortes doses de café abusent des somnifères et soient incapables de se détendre, ce qui ne fait que perpétuer le mal de tête.
En ce qui concerne les opioïdes, le composé le plus utilisé dans notre environnement pour traiter les maux de tête est la codéine, qui ne devrait pas être utilisée de manière systématique dans le traitement abortif des maux de tête, car son utilisation fréquente entraîne une augmentation de la récurrence des maux de tête, ainsi qu’une tachyphylaxie, et diminue l’efficacité des triptans et du traitement préventif. Ses indications comme traitement abortif des migraines sont les suivantes :
– Les patients qui ne répondent pas à un traitement abortif spécifique ou aux AINS.
– Les patients atteints de cardiopathie ischémique et de migraine.
– La migraine chez la femme enceinte si les triptans sont contre-indiqués.
Les différentes lignes directrices cliniques recommandent deux formes de traitement de la migraine : le traitement par paliers et le traitement stratifié.
Le traitement par paliers, qui est utilisé dans de nombreux pays, commence par un analgésique simple, comme le paracétamol, associé ou non à un antiémétique, et en cas d’échec, le traitement repose sur une combinaison d’analgésiques, de codéine, voire de triptans. Le principal inconvénient de ce régime est le délai d’obtention du succès, avec le risque que les patients ne suivent pas le traitement de manière adéquate. Ce régime n’est pas recommandé chez les patients migraineux.
Le traitement par paliers suit le même schéma par étapes, mais en choisissant le médicament initial en fonction de l’intensité des symptômes et du handicap produit, et il est indiqué de commencer par un triptan dans les cas graves (tableau 2). Les directives cliniques conseillent ce type de traitement chez les patients migraineux, car la migraine se présente de manière très hétérogène et l’altération de la qualité de vie varie également en fonction de chaque patient, de plus, le même patient peut souffrir de céphalées invalidantes à certaines occasions, et à d’autres, celles-ci peuvent être moins intenses.
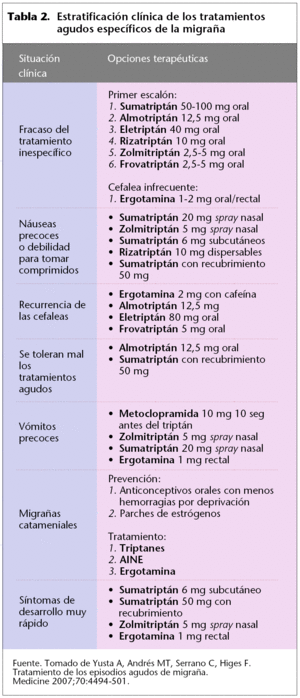
En ce qui concerne le choix de la voie d’administration de la pharmacothérapie, des facteurs tels que les caractéristiques de la crise migraineuse et les circonstances dans lesquelles le traitement doit être pris, conditionnent le choix d’une voie ou d’une autre. Les voies sous-cutanée, nasale ou rectale sont de choix en cas de vomissements intenses. Si une action rapide est nécessaire, la voie de choix est parentérale.
En ce qui concerne les contre-indications des différents traitements sont les suivantes :
– AINS : ulcère gastroduodénal.
– Ergotamines et triptans : cardiopathie ischémique, accident vasculaire cérébral, hypertension mal contrôlée, grossesse (il s’agit de contre-indications absolues pour les dérivés de l’ergotamine, et de contre-indications relatives pour les triptans).
Comme indiqué précédemment, le traitement abortif des crises de migraine peut également reposer sur l’utilisation d’une thérapie combinée. Les combinaisons de médicaments suivantes sont efficaces :
– AINS + paracétamol + métoclopramide
– AINS + diazépam
– AINS + caféine
– Ergotamine + métoclopramide
– Ergotamine + métoclopramide. + paracétamol
– Tryptan + AINS
– Tryptan + codéine
– Tryptan + AINS + diazépam
Enfin, si la crise migraineuse ne répond pas au traitement et dure plus de trois jours, on parle de migraine d’état, qui est une urgence hospitalière.
Traitement prophylactique de la migraine
La mise en place d’un traitement prophylactique antimigraineux est une décision qui doit être individualisée pour chaque patient. Il faut garder à l’esprit que la migraine est une maladie épisodique qui touche une population par ailleurs en bonne santé, et que les effets secondaires des médicaments utilisés peuvent altérer la qualité de vie plus que la crise migraineuse elle-même.
Les indications de mise en place d’un traitement préventif sont les suivantes :
– Crises migraineuses qui se répètent plus de trois fois par mois.
– Crises sévères avec limitation très importante de la vie ordinaire du patient.
– Situations dans lesquelles les traitements symptomatiques ne sont pas efficaces ou produisent des effets secondaires inacceptables.
– L’aura est invalidante.
– Le patient est psychologiquement incapable d’accepter les crises de migraine.
Le patient doit être averti que l’objectif est de réduire l’intensité et la fréquence des crises, et non de les supprimer (si elles surviennent, le patient doit prendre le traitement pour faire avorter les crises), et qu’il est nécessaire d’attendre entre un et trois mois pour apprécier leur effet. Si le traitement est efficace, son arrêt doit être tenté entre 6 et 12 mois après son initiation. Cependant, chez les patients souffrant de migraine chronique, il doit être maintenu pendant une période beaucoup plus longue. Le traitement prophylactique ne doit pas être débuté si la patiente prévoit une grossesse.
La présence de comorbidités (dépression, anxiété, trouble bipolaire, épilepsie, etc.) influencera la décision quant au choix du médicament préventif à utiliser.
En ce qui concerne la posologie des médicaments, le traitement doit être débuté aux doses efficaces les plus faibles et, selon l’efficacité et les effets secondaires, peut être augmenté toutes les deux à quatre semaines (tableau 3).

– Dans un premier temps, il convient de prescrire des traitements dont l’efficacité est bien établie et dont le profil de toxicité est favorable au patient concerné.
Selon certains auteurs, les médicaments de premier choix sont les ß-bloquants et les antagonistes du calcium ; d’autres auteurs affirment que le propranolol (un ß-bloquant, en fait) et l’amitriptyline (un antidépresseur) sont les médicaments ayant le meilleur profil. Les ß-bloquants sont indiqués surtout chez les jeunes, en cas d’anxiété, d’hypertension, d’angine de poitrine et d’hyperthyroïdie. L’acide valproïque est considéré comme un médicament de seconde intention, utile en cas d’épilepsie coexistante, de manie, d’aura prolongée, d’aura sans céphalée ou d’absence de réponse aux autres traitements.
– Il est totalement contre-indiqué de prescrire des composés qui aggravent la pathologie sous-jacente que présente le patient. Ainsi, par exemple, le propranolol ne doit pas être prescrit chez un patient souffrant d’asthme ou de dépression.
– Commencer le traitement par de faibles doses, qui seront progressivement augmentées.
– Tant l’introduction, comme cela vient d’être mentionné, que l’arrêt du traitement seront progressifs afin de minimiser les effets indésirables et d’éviter les céphalées de rebond.
L’initiation d’un traitement antimigraineux prophylactique est une décision qui doit être individualisée pour chaque patient
Bibliographie générale
Abillera S, Falip M, Lafuente A. La migraine en tant que maladie. Conclusions. El farmacéutico 2000 ; 253:117-25.
Andrés del Barrio MT, Sánchez Palomo MJ, Serrano González C, Yusta Izquierdo A. Migraine. La médecine. 2007;9(70):4480-7.
Díaz L, del Castillo C, Herrero S, Barquinero C. Traitement et prévention de la migraine. Janus. 2004;66(1512):60-4.
Gómez AE. Maux de tête chroniques quotidiens. Offarm. 2006;25(3):52-63.
Rodríguez MP, López I, Sánchez Ruiz M. Migraine. Guías Clínicas 2005, (consulté le 31-5-2007). Disponible sur : www.fisterra.com/guias2/migrañas.pdf
Yusta A, Andrés MT, Serrano C, Higes F. Traitement des épisodes aigus de migraine. La médecine. 2007;9(70):4494-4501.
Yusta A, Sánchez-Migallón MJ, Andrés MT, Sánchez JM. Traitement prophylactique des migraines. La médecine. 2007;9(70):4488-93.