Der Fall
Eine 52-jährige Frau stellte sich in unserer Familienklinik zur Vorsorgeuntersuchung vor. Die einzigen Beschwerden, die sie hatte, waren Müdigkeit, die sie auf einen Arbeitstag zurückführte, der um 4 Uhr morgens begann, und Hitzewallungen. Sie verneinte Fieber, Gewichtsverlust, Bauchschmerzen, Medikamenteneinnahme oder kürzliche Auslandsreisen. Sie hatte eine Anamnese von Hyperlipidämie und eine chirurgische Entfernung eines kutanen Melanoms im Alter von 12 Jahren.
Ihre Vitalzeichen und die körperliche Untersuchung waren normal mit Ausnahme von 3 vergrößerten linken Leistenlymphknoten und etwa 5 vergrößerten rechten Leistenlymphknoten. Die Knoten waren frei beweglich und nicht druckempfindlich. Es wurde keine zusätzliche Lymphadenopathie oder Splenomegalie gefunden.
Die Diagnose
Die Untersuchung der Patientin umfasste einen Pap-Abstrich, ein komplettes Blutbild (CBC), ein umfassendes metabolisches Panel (CMP) und einen Ultraschall des Beckens und der Leisten. Alle Tests waren normal, mit Ausnahme des Ultraschalls, der 3 solide linke Leistenlymphknoten mit einer Größe von 1,2 bis 1,6 cm und 6 solide rechte Leistenlymphknoten mit einer Größe von 1,1 bis 1,8 cm ergab. Eine abdominale und pelvine Computertomographie (CT) mit Kontrastmittel ergab eine unspezifische mesenteriale, inguinale, retrokrurale und retroperitoneale Adenopathie. Eine offene Biopsie des größten inguinalen Lymphknotens ergab ein follikuläres Lymphom, eine Form des Non-Hodgkin-Lymphoms. (Hodgkin- und Non-Hodgkin-Lymphome (NHL) sind seltene Ursachen für inguinale Lymphadenopathie.1)
Wir konsultierten die Onkologie und diese empfahl eine Positronen-Emissions-Tomographie (PET)/CT-Untersuchung, die eine ausgedehnte Lymphadenopathie zeigte. Eine Knochenmarksbiopsie bestätigte ein follikuläres Lymphom Grad II, Ann-Arbor-Stadium III.
DISKUSSION
Die generalisierte Lymphadenopathie umfasst Lymphknotenvergrößerungen in mehr als einer Körperregion. Lymphknoten >1 cm bei Erwachsenen gelten als abnormal und die Differentialdiagnose ist breit gefächert (TABELLE2-5). Das Alter des Patienten ist ein wichtiger Faktor bei der Beurteilung der peripheren Lymphadenopathie.2-5 Die Ergebnisse einer Studie mit 628 Patienten, bei denen eine Knotenbiopsie wegen peripherer Lymphadenopathie durchgeführt wurde, zeigten, dass etwa 80% der Knoten bei Patienten unter 30 Jahren nicht krebsartig waren und wahrscheinlich eine infektiöse Ursache hatten.3 Bei Patienten über 50 Jahren waren jedoch nur 40 % nicht krebsartig.3
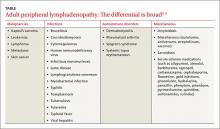
Knotenvergrößerungen können im Kopf-, Hals-, Achsel-, Leisten- und Kniekehlenbereich getastet werden. Leistenlymphknoten mit einer Größe von bis zu 2 cm können bei gesunden Patienten tastbar sein, die sich barfuß im Freien aufhalten, chronische Beintraumata oder -infektionen haben oder an sexuell übertragbaren Infektionen leiden.6 Jedoch sollte jeder Lymphknoten >1 cm bei Erwachsenen als abnormal angesehen werden.2-5
Die Diagnosemethode hängt vom Malignitätsrisiko ab
Eine definitive Diagnose bei Patienten mit Lymphknoten >1 cm kann durch eine offene Lymphknotenbiopsie (der Goldstandard) oder eine Feinnadelaspiration (FNA) gestellt werden; diese Verfahren sind jedoch selten notwendig, wenn das Malignitätsrisiko gering ist.
Daten zur Prävalenz der malignen peripheren Lymphadenopathie sind begrenzt.4 Fijten et al. berichteten, dass bei 2556 Patienten, die sich in einer hausärztlichen Klinik mit ungeklärter Lymphadenopathie vorstellten, die Prävalenz von Malignität nur 1,1 % betrug.7 Die Prävalenz maligner Lymphknoten bei Patienten, die von Hausärzten zur Biopsie an ein chirurgisches Zentrum überwiesen wurden, lag jedoch bei etwa 40 bis 60 %.3 Dies unterstreicht die Bedeutung einer gründlichen Anamnese, körperlichen Untersuchung und Überweisung, wenn dies angebracht ist, um die Ausbeute an diagnostischen Biopsien zu erhöhen.
Ein geringes Risiko für Malignität wird angenommen, wenn die Lymphadenopathie weniger als 2 Wochen besteht oder länger als ein Jahr anhält, ohne dass sie an Größe zunimmt.2 Gutartige Ursachen wie sexuell übertragbare Infektionen, Epstein-Barr-Virus oder Medikamente sollten entsprechend behandelt werden. Wenn keine Ursache identifiziert wurde, wird eine 4-wöchige Beobachtung vor der Biopsie empfohlen.2,4,5,8 CT, PET und Biopsie sollten bei großen, beunruhigenden Massen frühzeitig in Betracht gezogen werden. Keine Evidenz unterstützt den empirischen Einsatz von Antibiotika bei unbekannter Ursache.2,5
Ein hohes Risiko für Malignität besteht bei Patienten, die ≥50 Jahre alt sind, konstitutionelle Symptome aufweisen, eine Lymphadenopathie >1 cm in >2 Körperregionen haben, eine Krebserkrankung in der Vorgeschichte haben oder Knoten haben, die sich schnell vergrößern, fest, fixiert oder schmerzlos sind.2,3,5,7,9 Supraklavikuläre Lymphadenopathie hat das höchste Risiko für Malignität, besonders bei Patienten ≥40 Jahre.7 Vergrößerte iliakale, popliteale, epitrochleäre und umbilikale Lymphknoten sind nie normal.2,4,5,7,10 Bei diesen Patienten sollte frühzeitig eine Biopsie in Erwägung gezogen werden.2-4,7 Eine FNA oder Kernnadelbiopsie ist für eine erste Diagnose akzeptabel, aber negative Ergebnisse können eine offene Biopsie erfordern.1,5,8 Vor der Biopsie wird eine Bildgebung mit Ultraschall empfohlen.1,2,8,11
Unserem Patienten wurde Rituximab allein oder Rituximab zusätzlich zu Cyclophosphamid, Hydroxydoxorubicin, Vincristin und Prednison (R-CHOP) angeboten. Die Patientin entschied sich für Rituximab allein, was zu einer 30-prozentigen Verringerung der Größe ihrer intraabdominalen Erkrankung führte. Zu diesem Zeitpunkt beschlossen die Patientin und ihr Onkologe, die Behandlung abzubrechen und sie klinisch zu überwachen.
Drei Monate später kam die Patientin wieder in unsere Familienklinik und klagte über postnasalen Tropf, Halsschmerzen und Völlegefühl im Nacken, die sie seit einem Monat hatte und die nicht auf rezeptfreie Mittel und Antibiotika ansprachen. Die Untersuchung unter Aufsicht eines Osteopathie-Studenten ergab eine Vergrößerung der rechten Tonsillen (Grad 3+) mit minimalem Erythem und ohne Exsudat. Ein CT des Halses bestätigte die Vergrößerung der rechten Tonsille. Der Patient wurde in die HNO-Klinik überwiesen, und der Chirurg führte eine Tonsillektomie durch, die ein Fortschreiten der Erkrankung zum follikulären Lymphom Grad IIIa zeigte. Angesichts der neuen Befunde empfahl die Onkologie R-CHOP und der Patient stimmte zu.