I disturbi della motilità esofagea sono spesso una condizione trascurata. Non solo le presentazioni cliniche non specifiche come bruciore di stomaco, dolore toracico e tosse cronica si sovrappongono frequentemente ad altre malattie comuni, ma c’è anche una mancanza di attrezzature per testare la funzione esofagea.
La funzione motoria esofagea veniva valutata dalla manometria convenzionale che mostrava i risultati in un tracciato lineare. Nel 2001, Spechler e Castell1 hanno proposto di applicare questi dati per classificare i disturbi manometrici esofagei in 4 gruppi:
1. Inadeguato rilassamento dello sfintere esofageo inferiore (LES) che potrebbe essere l’acalasia classica o disturbi atipici del rilassamento del LES.
2. Contrazione scoordinata del corpo esofageo che si riferisce allo spasmo esofageo diffuso.
3. Ipercontrazione esofagea che può avvenire al corpo (esofago schiaccianoci) o al LES (LES iperteso).
4. Ipocontrazione del corpo esofageo che significa motilità esofagea inefficace (IEM).
Nel 1991, Clouse et al,2 iniziarono a creare tracciati esofagei topografici da uno studio manometrico convenzionale, e rivelarono una maggiore precisione diagnostica per la dismotilità esofagea.3 Durante il meeting DDW del 2007 a San Diego, il gruppo di lavoro sulla manometria ad alta risoluzione (HRM) ha collaborato per la prima volta per regolare la topografia della pressione esofagea (EPT) per valutare la dismotilità esofagea clinica. Nel 2008, Kahrilas et al.4 hanno pubblicato la prima classificazione di Chicago (CC) utilizzando la topografia della pressione esofagea per diagnosticare il disturbo della motilità esofagea, e successivamente nel 2012 e nel 2015 sono state annunciate le versioni CC 2.0 e 3.0, rispettivamente.5,6
Secondo la versione CC 3.0, la dismotilità esofagea è principalmente classificata in:
1. LES scarsamente rilassante che potrebbe essere acalasia o ostruzione della giunzione esofagogastrica (EGJ).
2. Disturbi maggiori della peristalsi: contrattilità assente, esofago distale
spasmo o esofago jackhammer e
3. Disturbi minori della peristalsi: IEM o peristalsi frammentata.6
Hypotensive (pressione LES a riposo di fine espirazione < 10 mmHg con peristalsi normale) e LES iperteso (LES a riposo di fine espirazione > 35 mmHg con peristalsi normale e rilassamento EGJ) entrambi menzionati nella versione CC 1.04 non è ulteriormente rilasciato nella versione 2.0 e 3.0.5, 6 Ciascun disturbo della motilità esofagea, come indicato nella versione 3.0 dei CC, sarà esaminato in questo articolo.
Achalasia
L’acalasia idiopatica è un disturbo esofageo primario caratterizzato da perdita di peristalsi esofagea e compromissione del rilassamento della LES.7 Circa il 3-4% dei pazienti con sospetta acalasia sarà pseudoachalasia,8 una condizione che si verifica quando le cellule maligne infiltrano e distruggono il plesso mienterico dell’esofago distale o EGJ. L’acalasia idiopatica è una malattia rara. L’incidenza è di 0,3-1,63 per 100.000 adulti all’anno,9-13 e la prevalenza è di 8,7-11,2 per 100.000 adulti in 10 anni.9,13,14
Patogenesi dell’acalasia è la funzione alterata o la perdita dei neuroni inibitori postgangliari nel plesso mienterico, che alimentano la muscolatura liscia dell’esofago distale e dell’EGJ secernendo due neurotrasmettitori: il polipeptide intestinale vasoattivo (VIP) e l’ossido nitrico (NO).15, 16 Tutti questi insieme portano all’aperistalsi esofagea e ad un LES poco rilassante.17 L’attivazione dei linfociti citotossici e/o del complemento può causare questa ganglionite cronica, specialmente nei pazienti con alleli HLA DQA1*0103 e HLA DQB1*0603.18 Alcuni virus, per esempio l’herpes simplex virus-1 (HSV-1), il morbillo, il papillomavirus umano (HPV) e il virus della varicella zoster (VZV) sono stati ipotizzati come coinvolti nella patogenesi dell’acalasia idiopatica. Tuttavia, nessuno studio ha definito chiaramente questa associazione.17, 19 Le manifestazioni cliniche dell’acalasia idiopatica sono presumibilmente correlate al grado di patologia esofagea. Inizialmente, i pazienti con neurite mienterica esofagea o ganglionite presentano prevalentemente un’acalasia vigorosa (acalasia di tipo III). Successivamente, quando il processo infiammatorio si traduce in una perdita di cellule gangliari e fbrosi neurale, i pazienti svilupperanno infine l’acalasia classica (tipo I) o l’acalasia con compressione (tipo II).17
Più del 90% dei pazienti con acalasia presentano disfagia di solidi e liquidi. Altri sintomi sono bruciore di stomaco, rigurgito di cibo non digerito, dolore toracico non cardiaco e perdita di peso. Inoltre, i sintomi respiratori, come raucedine, mal di gola, tosse e aspirazione polmonare possono anche essere trovati in pazienti con acalasia.19, 20 L’esofagogastroduodenoscopia (EGD) dovrebbe essere eseguita in pazienti con disfagia per escludere l’ostruzione meccanica; tuttavia, la sensibilità è bassa per la diagnosi di acalasia, soprattutto nella fase iniziale.19 I risultati dell’EGD che si possono trovare nell’acalasia sono esofago dilatato o tortuoso, cibo trattenuto nel lume esofageo, candidosi esofagea e una certa resistenza al passaggio del gastroscopio attraverso l’EGJ.20
Anche l’esofagografia con bario ha una bassa sensibilità per determinare lo stadio iniziale dell’acalasia. La dilatazione esofagea e l’aspetto a becco d’uccello possono essere trovati nell’acalasia idiopatica. Con cautela, se la lunghezza del restringimento esofageo distale è maggiore di 3,5 cm e la dilatazione esofagea prossimale è inferiore a 4 cm, il medico dovrebbe sospettare una pseudoachalasia.21
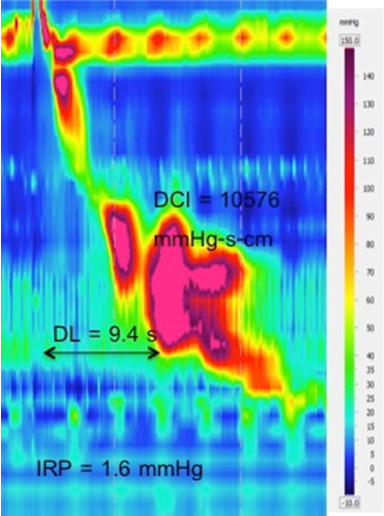
Secondo l’attuale CC versione 3.0, l’acalasia è classificata in 3 tipi. I criteri per diagnosticare l’acalasia di tipo I sono il rilassamento alterato dell’EGJ con una peristalsi fallita al 100% (Figura 7). Peristalsi frammentata è condizione che presenta almeno il 50% di contrazione frammentata (una deglutizione con DCI > 450 mmHg-s-cm e rottura > 5 cm di lunghezza nel profilo isobarico di 20 mmHg) (Figura 7).6 Tutti questi disturbi di ipomotilità esofagea devono avere un LES normalmente rilassante.
Al momento, la gestione dell’ipocontrazione esofagea per recuperare la peristalsi esofagea è ancora limitata. Il trattamento attuale mira a trattare la GERD concomitante, che si trova comunemente in questa malattia della motilità.69 La modifica dello stile di vita può aumentare il transito del bolo esofageo e ridurre l’esposizione all’acido esofageo.69 Masticare bene il cibo, consumare cibi liquidi e semisolidi, bere molta acqua e usare bevande gassate può favorire il transito del bolo esofageo e prevenire la ritenzione del bolo.69 La riduzione del peso, l’evitare la posizione immediatamente reclinata dopo il pasto, l’elevazione della testa del letto, la posizione di decubito laterale sinistro e l’evitare cibi oleosi o diete ipercaloriche possono aiutare a ridurre l’esposizione all’acido esofageo e/o la frequenza dei sintomi di reflux.78, 79 Inoltre, ci sono diversi studi che dimostrano che la masticazione di gomme da masticare può diminuire l’esposizione all’acido esofageo e alleviare i sintomi di riflusso nei pazienti con GERD.80-82
Il trattamento farmacologico nei pazienti con ipocontrazione esofagea consiste nella terapia di soppressione dell’acido, nel getto intra-gastrico di alginato che inibisce i flussi reologici sia acidi che non acidi, e nei procinetici come domperidone, metoclopramide, macrolidi e agonisti e/o antagonisti dei recettori della serotonina.69 La fundoplicazione è un efficace trattamento a lungo termine per prevenire il flusso reattivo gastroesofageo. Anche se i pazienti con grave ipomotilità esofagea dovrebbero essere cauti per questo intervento, questa condizione non è una controindicazione assoluta.83 Inoltre, ci sono prove che dimostrano che la fundoplicazione può migliorare la funzione esofagea in pazienti con GERD e ipomotilità esofagea.84,85
In conclusione, i disturbi della motilità esofagea, compresa la disfunzione LES e l’anomalia peristaltica esofagea sono condizioni importanti. Tuttavia, sono spesso sottodiagnosticati perché alcune presentazioni cliniche si sovrappongono alla GERD, che è più comunemente riscontrata nella pratica quotidiana. Inoltre, la manometria esofagea non è ampiamente disponibile e i medici generici potrebbero non avere familiarità con questo test avanzato di funzionalità esofagea. Ulteriori indagini con la manometria esofagea in pazienti con sintomi esofagei refrattari (come bruciore di stomaco, rigurgito e dolore toracico non cardiaco) e/o sintomi respiratori (come tosse cronica) di cause non chiare potrebbero rivelare l’unico disturbo di dismotilità esofagea. Questo potrebbe guidare i medici a scegliere il trattamento appropriato per i loro pazienti.