Zaburzenia motoryki przełyku są często lekceważonym schorzeniem. Nie tylko niespecyficzne objawy kliniczne, takie jak zgaga, ból w klatce piersiowej i przewlekły kaszel, często pokrywają się z innymi powszechnie występującymi chorobami, ale również brakuje sprzętu do badania funkcji przełyku.
Funkcję motoryczną przełyku oceniano za pomocą konwencjonalnej manometrii, przedstawiając wyniki w postaci śladów linii. W 2001 r. Spechler i Castell1 zaproponowali zastosowanie tych danych do klasyfikacji zaburzeń manometrycznych przełyku na 4 grupy:
1. Nieadekwatna relaksacja dolnego zwieracza przełyku (LES), która może być klasyczną achalazją lub nietypowymi zaburzeniami relaksacji LES.
2. Nieskoordynowany skurcz trzonu przełyku, odnoszący się do rozlanego skurczu przełyku.
3. Hiperkurcz przełyku, który może występować w trzonie (przełyk dziadka do orzechów) lub w LES (hipertensyjny LES).
4. hipokontrakcja trzonu przełyku oznaczająca nieefektywną motorykę przełyku (IEM).
W 1991 roku Clouse i wsp.2 rozpoczęli tworzenie topograficznych wykresów przełyku na podstawie konwencjonalnego badania manometrycznego i wykazali większą dokładność diagnostyczną dla dysmotoryki przełyku.3 Podczas spotkania DDW w 2007 roku w San Diego grupa robocza ds. manometrii wysokiej rozdzielczości (high resolution manometry, HRM) po raz pierwszy współpracowała w celu dostosowania topografii ciśnienia przełykowego (EPT) do oceny klinicznej dysmotility przełyku. W 2008 roku Kahrilas i wsp.4 opublikowali pierwszą klasyfikację chicagowską (Chicago Classifcation – CC) wykorzystującą topografię ciśnieniową przełyku do rozpoznawania zaburzeń motoryki przełyku, a następnie w 2012 i 2015 roku ogłoszono wersję CC odpowiednio 2.0 i 3.0.5,6
Według wersji CC 3.0 zaburzenia motoryki przełyku dzieli się głównie na;
1. Słabo relaksujący LES, który może być achalazją lub niedrożnością połączenia przełykowo-żołądkowego (EGJ).
2. Główne zaburzenia perystaltyki: brak kurczliwości, dystalny skurcz przełyku lub przełyk typu „jackhammer” i
3. Mniejsze zaburzenia perystaltyki: IEM lub fragmentaryczna perystaltyka.6.
Hypotensyjne (końcowowydechowe spoczynkowe ciśnienie LES < 10 mmHg z prawidłową perystaltyką) i hipertensyjne LES (końcowowydechowe spoczynkowe ciśnienie LES > 35 mmHg z prawidłową perystaltyką i relaksacją EGJ) oba wymienione w CC w wersji 1.04 nie są dalej wydawane w wersji 2.0 i 3.0.5, 6 W niniejszym artykule zostaną omówione wszystkie zaburzenia motoryki przełyku wymienione w wersji 3.0 CC.
Achalazja
Idiopatyczna achalazja jest pierwotnym zaburzeniem przełyku charakteryzującym się utratą perystaltyki przełyku i upośledzeniem relaksacji LES.7 Około 3-4% pacjentów z podejrzeniem achalazji będzie miało pseudoachalazję,8 stan występujący, gdy złośliwe komórki naciekają i niszczą splot mięśniowy dystalnej części przełyku lub EGJ. Achalazja idiopatyczna jest rzadką chorobą. Zapadalność wynosi 0,3-1,63 na 100 000 dorosłych rocznie,9-13, a chorobowość 8,7-11,2 na 100 000 dorosłych w ciągu 10 lat.9,13,14
Patogeneza achalazji polega na upośledzeniu funkcji lub utracie postganglionowych neuronów hamujących w splocie mięśniowym, które zaopatrują mięśnie gładkie dystalnej części przełyku i EGJ poprzez wydzielanie dwóch neuroprzekaźników: wazoaktywnego polipeptydu jelitowego (VIP) i tlenku azotu (NO).15, 16 Wszystkie te czynniki łącznie prowadzą do aperystaltyki przełyku i słabej relaksacji LES.17 Aktywacja limfocytów cytotoksycznych i/lub dopełniacza może być przyczyną przewlekłych zwojów nerwowych, zwłaszcza u pacjentów z allelami HLA DQA1*0103 i HLA DQB1*0603.18 Niektóre wirusy, na przykład herpes simplex virus-1 (HSV-1), odra, wirus brodawczaka ludzkiego (HPV) i wirus ospy wietrznej (VZV), są uważane za biorące udział w patogenezie idiopatycznej achalazji. Jednak żadne badanie nie potwierdziło tego związku.17, 19 Objawy kliniczne achalazji idiopatycznej prawdopodobnie korelują ze stopniem patologii przełyku. Początkowo pacjenci z zapaleniem nerwu mięśniowego przełyku lub zapaleniem zwoju przełyku prezentują głównie silną achalazję (achalazja typu III). Następnie, gdy proces zapalny doprowadzi do utraty komórek zwojowych i martwicy nerwów, u pacjentów ostatecznie rozwinie się klasyczna achalazja (typ I) lub achalazja z uciskiem (typ II).17
Ponad 90% pacjentów z achalazją ma dysfagię pokarmów stałych i płynów. Inne objawy to zgaga, regurgitacja niestrawionego pokarmu, niesercowe bóle w klatce piersiowej i utrata masy ciała. Dodatkowo u pacjentów z achalazją mogą występować objawy ze strony układu oddechowego, takie jak chrypka, ból gardła, kaszel i aspiracja płucna.19, 20 Ezofagogastroduodenoskopia (EGD) powinna być wykonywana u pacjentów z dysfagią w celu wykluczenia mechanicznej niedrożności, jednak jej czułość w rozpoznawaniu achalazji jest niska, zwłaszcza we wczesnym stadium.19 Wyniki EGD, które można stwierdzić w achalazji, to poszerzony lub krętawy przełyk, pokarm zatrzymany w świetle przełyku, kandydoza przełyku i pewien opór podczas przechodzenia gastroskopu przez EGJ.20
Ezofagografia barylowa ma również niską czułość w określaniu wczesnego stadium achalazji. Poszerzenie przełyku i wygląd ptasiego dzioba można stwierdzić w achalazji idiopatycznej. Ostrożnie, jeśli długość dystalnego zwężenia przełyku jest większa niż 3,5 cm, a proksymalne poszerzenie przełyku jest mniejsze niż 4 cm, lekarz powinien podejrzewać pseudoachalazję.21
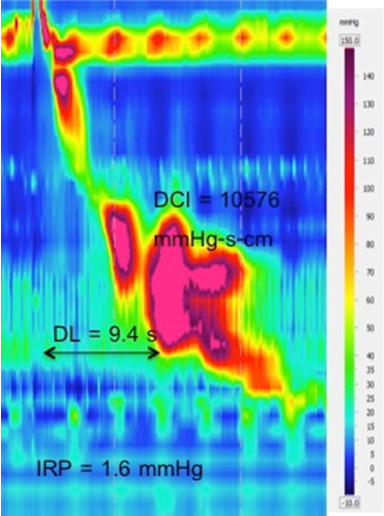
Według aktualnej wersji CC 3.0 achalazję klasyfikuje się na 3 typy. Kryterium rozpoznania achalazji typu I jest upośledzona relaksacja EGJ ze 100% nieudaną perystaltyką (ryc. 7). Fragmentaryczna perystaltyka to stan, w którym występuje co najmniej 50% fragmentarycznego skurczu (jaskółka z DCI > 450 mmHg-s-cm i przerwą > 5 cm długości w obrysie izobarycznym 20 mmHg) (ryc. 7).6 Wszystkie te zaburzenia hipomotoryki przełyku muszą mieć normalnie relaksujący LES.
Obecnie postępowanie w hipokontrakcji przełyku w celu przywrócenia perystaltyki przełyku jest nadal ograniczone. Obecne leczenie ma na celu poradzenie sobie z towarzyszącą GERD, która jest często spotykana w tej chorobie motoryki.69 Modyfikacja stylu życia może zwiększyć tranzyt bolusa przez przełyk i zmniejszyć narażenie przełyku na działanie kwasu.69 Dokładne żucie pokarmów, spożywanie płynnych i półstałych pokarmów, picie dużej ilości wody i używanie napojów gazowanych może ułatwić tranzyt bolusa przez przełyk i zapobiec jego zaleganiu.69 Zmniejszenie masy ciała, unikanie pozycji leżącej bezpośrednio po posiłku, uniesienie głowy, pozycja lewa boczna odleżynowa i unikanie tłustych pokarmów lub diet wysokokalorycznych może pomóc w zmniejszeniu narażenia przełyku na działanie kwasu i/lub częstości występowania objawów reflux.78, 79 Ponadto, istnieje kilka badań wykazujących, że żucie gumy może zmniejszyć narażenie przełyku na działanie kwasu i złagodzić objawy reflux u pacjentów z GERD.80-82
Leczenie farmakologiczne u pacjentów z hipokontrakcją przełyku składa się z terapii hamującej wydzielanie kwasu, tratwy wewnątrzżołądkowej tworzącej alginian, hamującej zarówno kwaśne, jak i niekwaśne refluksy, oraz prokinetyków, takich jak domperidon, metoklopramid, makrolidy i agonista i/lub antagonista receptora serotoninowego.69 Fundoplikacja jest skutecznym długoterminowym leczeniem zapobiegającym refluksom żołądkowo-przełykowym. Chociaż pacjenci z ciężką hipomotoryką przełyku powinni być ostrożni przy wykonywaniu tego zabiegu, stan ten nie jest bezwzględnym przeciwwskazaniem.83 Ponadto istnieją dowody wskazujące, że fundoplikacja może poprawić czynność przełyku u pacjentów z GERD i hipomotoryką przełyku.84,85
W podsumowaniu należy stwierdzić, że zaburzenia motoryki przełyku, w tym dysfunkcja LES i zaburzenia perystaltyki przełyku są ważnymi schorzeniami. Są one jednak często niedodiagnozowane, ponieważ niektóre objawy kliniczne pokrywają się z GERD, która jest częściej spotykana w codziennej praktyce. Ponadto, manometria przełyku nie jest powszechnie dostępna, a lekarze ogólni mogą nie być zaznajomieni z tym zaawansowanym badaniem czynności przełyku. Dalsze badania z użyciem manometrii przełyku u pacjentów z opornymi na leczenie objawami przełykowymi (takimi jak zgaga, regurgitacja i niesercowy ból w klatce piersiowej) i/lub objawami ze strony układu oddechowego (takimi jak przewlekły kaszel) o niejasnych przyczynach mogą ujawnić unikalne zaburzenia motoryki przełyku. Mogłoby to pomóc klinicystom w wyborze odpowiedniego leczenia dla swoich pacjentów.